In Deutschland wird die Zahl der Erkrankten auf ca. 250.000 geschätzt, die jährliche Neuerkrankungsrate liegt bei ca. 3,5–5 pro 100.000 Einwohner. Frauen sind bei der schubförmig verlaufenden MS 2–3 x häufiger betroffen als Männer. Der Erkrankungsgipfel liegt um das 30. Lebensjahr
Klinisch beginnt die MS bei über 80% der Patienten mit einem schubförmigen Verlauf. Häufige Frühsymptome sind die einseitige Sehnervenentzündung (Opticusneuritis), Doppelbilder, Sensibilitätsstörungen, Koordinationsstörungen oder eine Schwäche der Beine. Bei den meisten Patienten bilden sich die Symptome eines Schubes innerhalb von Wochen zurück (RMS = relapsing-Multiple-Sklerose). Unbehandelt kommt es bei ca. 40% der Patienten nach 10 Jahren zu einer sekundären Progredienz, d. h. zu einer schleichenden Zunahme klinischer Symptome auch ohne zusätzliche Schübe. Ein geringerer Anteil von Betroffenen hat im Verlauf der Erkrankung keine Schübe, sondern beginnt bereits primär mit einer schleichenden Zunahme neurologischer Symptome (primär-progredienter Verlauf oder PPMS). Neben degenerativen Veränderungen in ZNS, die den Krankheitsverlauf mit prägen werden inzwischen auch schub-unabhängige (schwellende) entzündliche Prozesse im ZNS vermutet, die zur Progression der Erkrankung beitragen (PIRA Konzept = progression independent of relapsing-activity). Darüber hinaus werden ausser den unterschiedlichen Verlaufsformen weitere Subtypen der MS nach Art und Ausprägung des entzündlichen Reaktionstyps und des klinischen und kernspintomographischen Erscheinungsbildes unterschieden. Von der MS werden inzwischen weitere Antikörper (AK) vermittelte Erkrankungen wie die Aquaporin-4 assoziierte NMOSD (Neuro-Myelitis-Optica-Spectrum-Disease) oder die MOG-assoziierten Erkrankungen abgegrenzt
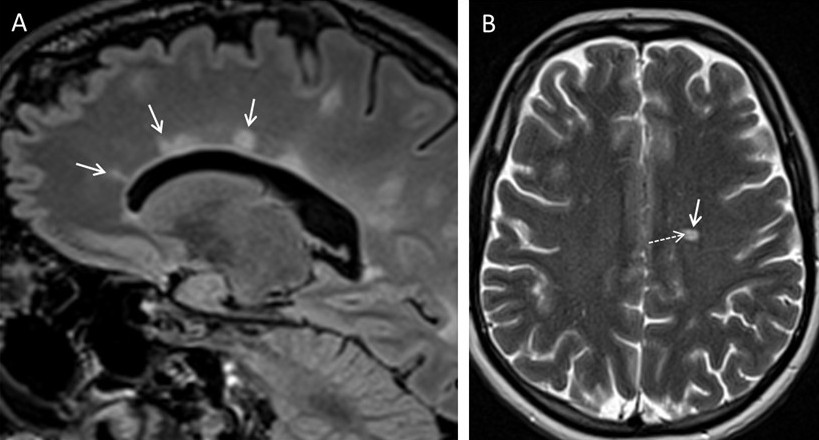
Die Diagnose einer MS stützt sich auf die Anamnese, den Nachweis neurologischer Ausfälle, die eine zentralnervöse Störung anzeigen, sowie den klinischen, kernspintomographischen oder elektrophysiologischen Nachweis einer zeitlichen und örtlichen Dissemination. Nach den international anerkannten McDonald-Kriterien (letzte Revision 2024, Montalban et al. 2025) kann die Diagnose einer Multiple Sklerose inzwischen frühzeitig gestellt werden, wenn sich nach einem ersten Krankheitsschub im MRT Läsionen in 5 verschiedenen, für eine MS typischen Regionen finden und diese ggf. ein zentrales Venenzeichen (CVS) oder eine paramagnitschen Saum (PRL) aufweisen. Der Nachweis der bisher erforderlichen zeitlichen Dissemination durch MRT Verlaufskontrolle, also das Läsionen zu unterschiedlich Zeiten und an anderer Lokalisation im ZNS aufgetreten sein müssen muß deshalb nicht mehr zwingend erbracht werden, kann ggf. aber bei unklaren Fällen weiterhin erforderlich sein. Zudem kann durch den Nachweis MS-typischer Veränderungen im Liquor (lokale IgG-Synthese, oligoklonale Banden, kappa freie Leichtketten) die zeitliche Dissemination belegt werden.
Untersuchungen bei Verdacht auf Multiple Sklerose
- MRT des Kopfes und des Rückenmarkes
- Evozierte Potenziale (VEP, AEP, SSEP, MEP)
- Liquor (Lumbalpunktion)
- Laboruntersuchungen (zur Abgrenzung anderer erregerbedingter, entzündlicher und nicht entzündlicher Erkrankungen mit Beteiligung des ZNS)
Unterschieden wird die Therapie eines Schubes von der verlaufsmodifizierenden Therapie (DMT = Disease-modifying-Treatment) der schubförmigen MS.
Die Schubtherapie erfolgt üblicherweise als Kortison-Pulstherapie an 3–5 Tagen intravenös mit 1-2 g Methylprednisolon.
Zur verlaufsmodifizierenden Therapie kommen je nach Ausmaß der Krankheitsaktivität verschiedene Immuntherapeutika zum Einsatz, die bislang in Basistherapien und Eskalationstherapien unterschiedenen werden. Allerdings löst sich ein starres Stufenschema immer mehr auf, da höher wirksame Therapie bei aktiver MS Erkrankung immer früher eingesetzt werden.
Mitte der 90iger Jahre erfolgte die Zulassung von Betaferon-Beta 1b, dem ersten zur verlaufsmodifizierenden Behandlung der MS zulassenden Medikament. In den folgenden Jahren wurde weitere Interferone (IFN) zugelassen, die entweder subkutan (IFN-beta 1b und IFN-beta 1a) oder intramuskulär (IFN-beta 1a), teils mehrfach pro Woche bis einmal alle 2 Wochen (Peg-IFN-beta 1a) appliziert wurden. Diese Präparate werden bis heute in der Basistherapie zusammen mit Glatirameracetat, einem ebenfalls subkutan applizierten Immuntherapeutikum eingesetzt.
2011 wurde mit Fingolimod, ein Sphingosin-1-Phosphat-Rezeptor-Antagonist (S1P-Rezeptorantagonist) das erste orale Medikament zur DMT der aktiven MS zugelassen. Ab 2013 kamen dann weitere orale Substanzen für die Basistherapie der MS (Teriflunomid, Dimethylfumarat) auf den Markt, die alle bis heute noch eingesetzt werden. Teriflunomid ist der aktive Metabolit von Leflunomid, einem schon lange in der Behandlung der rheumatoiden Arthritis eingesetzten Medikament und Dimethylfumarat war eine Weiterentwicklung von Fumaderm, das in der Dermatologie zur Behandlung der Psoriasis eingesetzt wurde.
Inzwischen gibt es Weiterentwicklungen von Dimethylfumarat zu Diroximelfumarat, das eine Einnahme auch unabhängig von Mahlzeiten ermöglicht und weniger gastrointestinale Nebenwirkungen hervorruft. Auch bei den S1P-Rezeptorantagonisten gibt es mit Ozanimod und Ponisimod neuere Präparate, die selektiver an bestimmten S1P-Rezeptor Subtypen ansetzen und z.B. weniger kardiale Nebenwirkungen und ein geringeres Rebound-Schubrisiko aufweisen. Mit Siponimod steht seit 2020 ein S1P-Rezeptorantagonist zur für die Indikation der sekundär progressiven MS (SPMS) zur Verfügung.
Für die Behandlung der aktiven Multiple Sklerose mit hoher entzündlicher Krankheitsaktivität und ggf. unzureichender Wirkung der Basistherapeutika erfolgt bislang eine Eskalationstherapie, wobei die Behandlung nicht zwingend erst nach Versagen der Basistherapie eingesetzt werden muss, hier spielen Aktivität und Ausprägung der MS Erkrankung, ggf. schon bei Diagnosestellung eine wichtige Rolle.
Neben den bereits erwähnten S1P-Rezeptorantagonisten wurde bereits 2006 mit Natalizumab ein erster monoklonaler Antikörper zur Therapie der aktiven MS zugelassen, der über die Blockade des VLA4-Rezeptors auf Lymphozyten deren Einwanderung in das zentrale Nervensystem hemmt. Dieses gibt es bis heute sowohl als intravenöse, als auch subkutane Therapie einmal alle 4-6 Wochen. Darüber hinaus werden zur Therapie der aktiven MS Erkrankung B-Zell-depletierende Therapien (Anti-CD20) wie Ocrelizumab (alle 6 Monate intravenös / subkutan) oder Ofatumumab (einmal im Monat subkutan) und seit 2024 auch Ublituximab (alle 6 Monate intravenös) eingesetzt.
Während alle bisherigen Behandlungen regelmäßig, wenngleich in unterschiedlichen Intervallen gegeben werden, erfolgt die Behandlung mit Cladribin und Alemtuzumab nur für eine kurze Zeit in 1. und 2. Jahr mit einem anschließenden therapiefreien Zeitraum über mehrere Jahre. Beide Substanzen sind für die aktive MS Erkrankung zugelassen und vermindern die Wirkung von B- und T-Zellen. Cladribin wird als Tablette gewichtsadaptiert über zweimal 5 Tage im ersten und zweiten Jahr eingenommen während Alemtuzumab, ein monoklonaler Antikörper (Anti-CD52) im ersten Jahre an 5 Tagen und im zweiten Jahr an 3 Tagen intravenös gegeben wird, Alemtuzumab wird inzwischen nur noch als Reservemedikament eingesetzt.
Für die primär progressive MS ist bisher nur Ocrelizumab (alle 6 Monate intravenös oder subkutan) zugelassen.
Weitere immunsuppressive Medikamente mit eingeschränkter Anwendung in der Behandlung der MS sind Mitoxantron, Cyclophosphamid und Azathioprin, spielen heute aber nur noch eine untergeordnete Rolle.
Die Entscheidung zur verlaufsmodifizierenden Immuntherapie und die Auswahl eines geeigneten Medikaments erfolgt immer individuell und im Austausch mit den Betroffenen anhand verschiedener Faktoren, zum Beispiel Verlaufsform des MS, Kinderwunsch, Begleiterkrankungen, mögliche Nebenwirkungen und weiteren Lebensumständen. Hierzu ist eine entsprechende Erfahrung der behandelnden Ärzte erforderlich um die Vielzahl der zur Verfügung stehenden Möglichkeiten richtig bewerten und einsetzen zu können.
Zukünftige Therapien
Auf dem Gebiet der Therapie der MS herrscht eine rege Forschungstätigkeit. Zahlreiche neue Substanzen werden zurzeit in klinischen Studien getestet. Andere Substanzen haben bereits eine Zulassung für die immunsuppressive bei anderen Erkrankungen und werden aktuell auf ihre Wirksamkeit bei der MS getestet. Dazu gehören weitere monoklonale Antikörper oder auch oral verfügbare Substanzen mit unterschiedlichen Wirkmechanismen (z.B. BTK-Inhibitoren, CAR-T-Zell-Therapie)
Darüber hinaus kommt der symptomatischen Therapie eine wichtige Bedeutung zu, diese dient der Linderung von Krankheitssymptomen (z.B. Spastik, Gangstörung, Ataxie, Blasenstörung, Schmerzen, Mißempfindungen, Fatigue etc.) und schließt sowohl Medikamente, als auch Physiotherapie, Ergotherapie, Logopädie, Hilfsmittelversorgung und Psychotherapie mit ein. Notwendig kann auch die Hinzuziehung anderer Fachdisziplinen (z.B. Urologe, Gynäkologie, Neuropsychologe) oder aber eine Kooperation mit einer MS Ambulanz (z.B. intrathekale Therapien der Spastik mit Triamcinolon oder Baclofen) sein.
Zur Verbesserung der Gangstörung für Pat. mit einer deutlichen bis schweren Gangstörung ist seit September 2011 Fampridin zugelassen, hierbei handelt es sich um den Kaliumkanalblocker Diaminopyridin, der symptomatisch auf funktionsgestörte motorische Nervenzellen wirkt und keine immunmodulatorische Wirkung auf die Erkrankung selbst hat.
Kompetenznetz Multiple Sklerose (KNMS)
Deutsche Multiple Sklerose Gesellschaft (DMSG)
Multiple Sklerose & Rheuma – Mehr Gemeinsamkeiten als Unterschiede. NIK e.V - mit Experten im Gespräch mit Dr. Knop, Neurologie Neuer Wall, Dr. Aries, Immunologikum.
Podcast "Neurologie kurz erklärt" von Frau Dr. Young zur Multiple Sklerose auf Spotify oder Apple und zur Immuntherapie der Multiple Sklerose auf Spotify oder Apple